
「着床前診断(PGD)」とは、顕微授精(ICSI)を行った受精卵の染色体や遺伝子を検査し、異常がないかどうかを調べる技術です。
出生前診断は、羊水検査や超音波検査などによって、生まれる前に赤ちゃんの異常の有無を診断することを言います。
検査が行われるのが妊娠後のため、異常が見つかった場合、産むか、産まないかのつらい選択を迫られることになります。
着床前診断では、受精卵に染色体異常があるかどうかがわかるので、受精卵を子宮に戻す(胚移植)ときに、流産・死産になる可能性の低い受精卵を選ぶことができます。
現在、日本では日本産科婦人科学会の指針のもと、重い遺伝性疾患をもつ方の着床前診断が認められ行われています。
着床前診断(PGD)と同じ技術を用いる「着床前スクリーニング(PGS)」と呼ばれるスクリーニング検査があります。
着床前診断(PGD)は、どちらかが重い遺伝性疾患を持つ夫婦を対象に、受精卵の特定の染色体や遺伝子の異常を調べることが目的で、着床前スクリーニング(PGS)は、それ以外の染色体や遺伝子の異常が原因で起こる流産を減らすことなどが目的です。
着床前診断を受けることで、流産率が減少することが証明されています。
着床前診断は、妊娠が成立する前に受精卵に異常があるかどうかを検査することで、女性の肉体的、精神的負担を減らそうと開発された技術です。
海外では、アメリカ、イギリス、フランス、北欧、ロシア、トルコ、アルゼンチン、中国、韓国、インド、タイなど、多くの国で着床前スクリーニングが実施されています。
日本では日本産科婦人科学会の指針により、着床前スクリーニングは行うことが認められていません。
しかし、2015年2月に日本産科婦人科学会が3年間の臨床研究計画を承認し、今後着床前スクリーニングが不妊治療の現場でも行われる可能性がでてきました。
受精卵が染色体異常を持つ場合、着床ができない、または、着床しても流産、死産することが知られています。
染色体異常のなかでも、流産検体の核型分析からトリソミーが多いことがわかっています。
また、習慣流産の原因の一つである相互転座という染色体異常では、胎児が出産できる可能性のある受精卵は約17%しかありません。
一般的に習慣流産の方の流産率は80~90%と言われていますが、着床前スクリーニングを受けると、着床率が向上するという報告をアメリカの研究所が行っています。
流産は繰り返すと、子宮が傷つき子宮癒着を起こす可能性が大きくなります。
子宮癒着を起こすと、着床が妨げられて不妊症になる、流産の可能性が高くなる、分娩時に癒着胎盤による大出血の原因になるなど、妊娠や出産時に問題が起きやすくなります。
着床前診断、着床前スクリーニングは、流産を防ぐことにより子宮癒着を予防し、妊娠や出産時のトラブルを少なくすることができる技術でもあります。
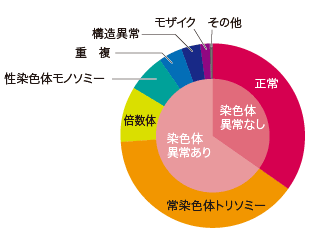
Maribel Grande : Human Reproduction Vol.0 no.0 pp.1-9,2012を元にオーク会にて作成
Anver Kulviev, Svetlana Rechitsky and Oleg Verlinsky : ATLAS OF PREIMPLANTATION GENETIC DIAGNOSIS THIRD EDITION :
CRC Press
着床前診断の一般的な情報を提供しています。