
BRCA蛋白是一种修复DNA(脱氧核糖核酸)突变的蛋白。
因此,BRCA1或BRCA2基因的突变会产生异常的BRCA蛋白。
结果,DNA中的突变无法得到很好的修复,人们认为更容易发生癌症。
综合癌症易感性检测(BRCA1、BRCA2基因检测)检查是否有BRCA1或BRCA2突变参与癌症的发展(是否有患癌风险)。
BRCA基因是修复因紫外线、化学物质等外界环境损伤而发生变异的DNA(脱氧核糖核酸),具有抑制癌变功能的基因。
细胞保持正常是因为BRCA基因中包含的BRCA蛋白修复了DNA中的突变。
当具有修复DNA突变功能的BRCA基因发生突变时,所含的BRCA蛋白就会出现异常,DNA突变就无法修复。
在这种情况下,带有突变 DNA 的异常细胞仍然存在,据说患癌症的可能性会增加。
BRCA 突变基因被认为是从父母双方遗传的,与具有正常(未突变)BRCA基因的人相比,在年轻时患乳腺癌和卵巢癌的风险往往更高。
| 集体型 | 发生概率 |
|---|---|
| 一般女性人群中患乳腺癌的概率 | 一生中12% |
| 遗传了有害BRCA1突变的女性 |
估计到80岁时约为72%
诊断后20年内患另一种乳腺癌的几率约为40% |
| 遗传了有害BRCA2突变的女性 |
估计到80岁时约为69%
诊断后20年内患其他乳腺癌的几率约为26% |
| 集体型 | 发生概率 |
|---|---|
| 一般女性人群中卵巢癌的发病率 | 一生中约1.3% |
| 遗传了有害BRCA1突变的女性 | 估计到80岁时约为44% |
| 遗传了有害BRCA2突变的女性 | 估计到80岁时约为69% |
了解您是否有 BRCA 突变基因很重要,但没有必要对所有人进行检测,因为携带 BRCA 突变基因的人很少见。
美国预防服务工作组(USPSTF)建议,有乳腺癌、卵巢癌、输卵管癌或腹膜癌家族史的女性患 BRCA 突变基因的几率更高,应由癌症遗传学专家进行评估。推荐专业。
进行基因突变测试并根据结果了解您患癌症的几率可能会产生心理影响。
此外,因为它不仅涉及个人,还涉及他们的家人和亲属,根据结果,很可能会影响社会和经济的思考和选择,以及医疗实践的选择。
结果可能不是100%。
因此,在进行检测之前向癌症遗传学保健专业人员寻求咨询是个好主意。
如果可能携带BRCA基因突变的家庭成员患有癌症并且还活着,如果他们愿意接受突变检测,那么接受检测是个好主意。
不建议18岁以下的任何人进行跨专业基因检测。
这是因为18岁以下人群的癌症发病率极低,可以考虑各种风险。
德系犹太人与BRCA1和BRCA2基因相关的遗传性乳腺癌和卵巢癌综合征(HBOC)的发病率更高,遗传性乳腺癌和卵巢癌的发生率是除德系犹太人以外的一般人群的10倍,被认为有患癌风险。
1.在50岁之前被诊断出患有乳腺癌。
2.我的两个乳房都患有癌症。
3.一名妇女同时患有乳腺癌和卵巢癌。
4.同一位女性的家庭成员患有多种乳腺癌和卵巢癌。
5.有些男性曾患过乳腺癌。
6.家族中归因于BRCA1或BRCA2的两种或多种原发性癌症。
7.阿什肯纳兹犹太人
该测试通过从口腔粘膜收集DNA来进行。
为了进行测试,您需要提交问卷、同意书和申请表。
结果可以在大约 2-4 周内看到。 测试结果分为四类:
1.阳性(有致病突变)
2.疑似致病变异
3.消极的
4.未知意义的突变
根据结果,建议进行早期发现或降低风险的医疗管理。
医疗管理包括加强筛查、降低风险的手术和可能的降低风险的药物。
推荐的筛查测试包括MRI、乳房X线照片、超声波、内窥镜检查和活组织检查。
通常,如果结果为阳性或疑似,大多数亲属(父母、兄弟姐妹和子女)有50%的机会携带相同的突变。
对于这些基因中的大多数,并不是每个遗传了致病性或疑似致病性突变的人都会患上癌症或肿瘤,但这确实增加了它在普通人群中发生的机会。
在某些情况下,某些基因也与自染色隐性条件有关。
了解阳性结果可为患者、提供者和家属提供有价值的信息,以降低风险并改进早期检测。
对家庭成员进行检测也可能是合适的,这样可以更准确地预测癌症和肿瘤的风险。
即使您进行了全面的癌症易感性测试,您仍然患有许多不同类型的癌症,并可能在未来患上癌症。
在大多数情况下,人们认为患癌症的风险并不比检测结果为阴性的普通人群高。
如果描述为中等风险或新风险基因,结果的解释可能会受到限制。
即使结果为阴性,也可能存在与家族性肿瘤相关的其他基因或在初始测试中未检测到的基因区域。
遗传专家或其他医疗保健提供者可能会确定有必要进行进一步的基因检测。
根据结果,建议进行早期发现或降低风险的医疗管理。
医疗管理包括加强筛查、降低风险的手术和可能的降低风险的药物。
推荐的筛查测试包括MRI、乳房X线照片、超声波、内窥镜检查和活组织检查。
¥240,000(含税¥264,000)
价格如有更改,恕不另行通知。
详情请联络工作人员。
BRCA测试需要预约。
请联系我们以获取更多工作人员信息。
(电话)
0120-009-345
(mail)
ivf_help@oakclinic-group.com
分析的46个基因分为三大类,包括高风险、中等风险和新风险。
・高危基因
与一般人群相比,在高风险基因中具有致病变异的个体的风险增加了四倍。
高风险基因发生突变的人在早年患癌症或肿瘤或一生中患多种癌症的风险可能会增加。
高危基因包括BRCA1、BRCA2(BRCA相关乳腺癌或卵巢癌综合征);CDH1(遗传性弥漫性胃癌综合征);EPCAM、MLH1、MSH2、MSH6、PMS2(林奇综合征);PALB2;包括PTEN错构瘤肿瘤综合征) ; 包括 TP53(Li-Fraumeni 综合征);
图1:高危基因致病突变患乳腺癌和卵巢癌的终生风险
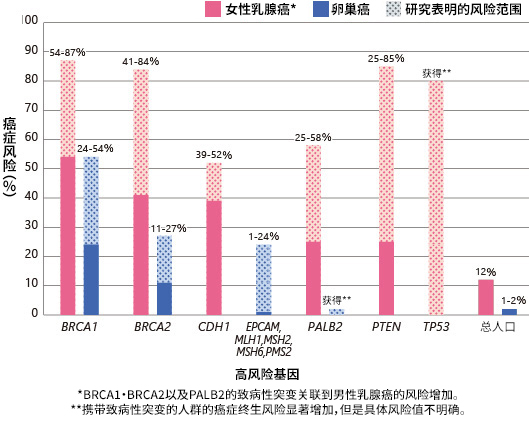
根据最新的癌症治疗和癌症信息的参考资料"BRCA1、BRCA2基因:癌症风险和基因检测"
・中等风险基因
与一般人群相比,具有中等风险基因突变的人一生中患癌症的风险高2至4倍。
・新的风险基因
已经确定了与癌症风险相关的新风险基因,但尚未得到充分研究。
除表 1 外,综合癌症组还检查了以下基因:APC、AXIN2、BMPR1A、CDK4、CDKN2A、MUTYH、POLD1、POLE、SCG5/GREM1、SMAD4、STK11、VHL。
表格1:与遗传性乳腺癌和卵巢癌相关的基因的终生癌症(肿瘤)风险
| 基因 | 患癌症(肿瘤)的终生风险 | |
|---|---|---|
| 高危基因 | BRCA1 | 女性乳房(57-87%)、卵巢(24-54%)、前列腺、男性乳房、胰腺、输卵管、原发性腹膜、子宫内膜 |
| BRCA2 | 性乳腺(41-84%)、前列腺(20-34%)、卵巢(11-27%)、胰腺(5-7%)、男性乳腺(4-7%)、黑色素瘤、输卵管、原发性腹膜、子宫内膜 | |
| CDH1 | 胃癌(40-83%)、女性乳腺癌(39-52%)、结肠癌 | |
|
EPCAM,
|
结直肠(11-80%)、子宫内膜(12-61%)、卵巢(1-24%)、胃(<1-20%)、泌尿道(1-10%)、胰腺、胆道、小肠、脑,皮脂腺瘤 (肿瘤谱代表林奇综合征:关于特定癌症与 MSH6、PMS2、EPCAM 致病性变异相关的数据有限) |
|
| PALB2 | 女性乳房(25-58%)、男性乳房、胰腺、卵巢 | |
| PTEN | 女性乳房(25-85%)、甲状腺(3-38%)、子宫内膜(5-28%)、结肠、肾脏、黑色素瘤、消化道息肉 | |
| TP53 |
女性乳腺、骨肉瘤及软组织、脑、血液系统恶性肿瘤、肾上腺皮质癌等; 总体癌症风险:女性接近 100%,男性接近 73% |
|
| 中等风险基因 | ATM | 女性乳房、结肠、胰腺 |
| BRIP1 | 卵巢,女性乳房 | |
| CHEK2 | 女性乳房、男性乳房、结肠、前列腺、甲状腺、子宫内膜、卵巢 | |
| RAD51C | 卵巢,女性乳房 | |
| RAD51D | 卵巢,女性乳房 | |
| 新的风险基因 | BARD1 | 女性乳房、卵巢 |
| FANCC | 女性乳房 | |
| NBN | 女性乳腺、黑色素瘤、非霍奇金淋巴瘤 |